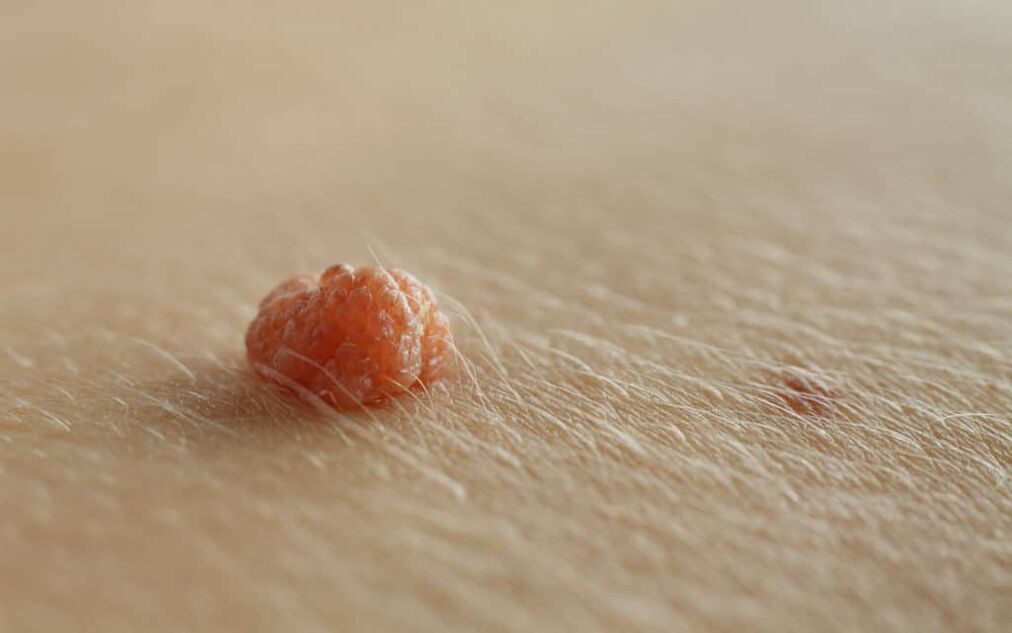
A péniszszemölcs a férfiak leggyakoribb szexuális úton terjedő betegsége, amelyet a humán papillomavírus (HPV) okoz. A péniszszemölcsök jellemzően puha, hússzínű vagy barna plakkok formájában jelennek meg a pénisz makkján és szárán.
A péniszszemölcsök jelenlegi megértésének, diagnosztizálásának és kezelésének frissítése érdekében áttekintést végeztünk olyan kulcsfontosságú kifejezések és kifejezések használatával, mint a „pénisz szemölcsök" és a „genitális szemölcsök". A keresési stratégia metaanalízist, randomizált kontrollált vizsgálatokat, klinikai vizsgálatokat, megfigyeléses vizsgálatokat és áttekintéseket tartalmazott.
Járványtan
A HPV fertőzés a leggyakoribb szexuális úton terjedő betegség világszerte. A HPV-fertőzés nem jelenti azt, hogy egy személynél genitális szemölcsök alakulnak ki. Becslések szerint a szexuálisan aktív fiatal felnőtt férfiak 0, 5-5%-ának vannak nemi szervi szemölcsei a fizikális vizsgálat során. A betegség csúcskora 25-29 év.
Etiopatogenezis
A HPV egy burok nélküli kapszid kettős szálú DNS-vírus, amely a Papillomaviridae családba tartozó Papillomavirus nemzetségbe tartozik, és csak az embert fertőzi meg. A vírus 8 kilobázis hosszú, körkörös genomja nyolc gént kódol, köztük két kapszulázó szerkezeti fehérje, nevezetesen az L1 és L2 génjeit. Az L1-et tartalmazó vírusszerű részecskét HPV-vakcinák előállításához használják. L1 és L2 közvetítik a HPV fertőzést.
Egyidejűleg különböző típusú HPV-vel is megfertőződhet. Felnőtteknél a genitális HPV fertőzés elsősorban szexuális érintkezés útján, ritkábban orális szex, bőr-bőr és fomitok útján terjed. Gyermekeknél a HPV fertőzés szexuális bántalmazás, vertikális átvitel, önfertőzés, szoros háztartási érintkezés és fomitokon keresztül történő fertőzés következtében fordulhat elő. A HPV a bőrön vagy a nyálkahártyán lévő mikrotraumákon keresztül behatol az epidermisz bazális rétegének sejtjeibe.
A fertőzés lappangási ideje 3 héttől 8 hónapig tart, átlagosan 2-4 hónap. A betegség gyakrabban fordul elő olyan személyeknél, akiknél a következő hajlamosító tényezők állnak fenn: immunhiány, védekezés nélküli szexuális kapcsolat, több szexuális partner, több szexuális partnerrel rendelkező szexuális partner, szexuális úton terjedő fertőzések a kórtörténetében, korai szexuális aktivitás, rövidebb idő a találkozások között új partner és szexuális közösülés, vele együttélés, körülmetéletlenség és dohányzás. További hajlamosító tényezők a nedvesség, a maceráció, a trauma és a hámhibák a pénisz régiójában.
Szövettan
A szövettani vizsgálat papillomatózist, fokális parakeratosist, súlyos akantózist, többszörös vakuolizált koilocitákat, vaszkuláris tágulást és nagy keratohyalin granulátumot tár fel.
Klinikai megnyilvánulások
A péniszszemölcsök általában tünetmentesek, és esetenként viszketést vagy fájdalmat okozhatnak. A genitális szemölcsök általában a frenulumban, a péniszmakkban, a fityma belső felületén és a coronalis sulcuson találhatók. A betegség kezdetén a péniszszemölcsök jellemzően kicsi, különálló, puha, sima, gyöngyszerű, kupola alakú papulákként jelennek meg.
Az elváltozások egyenként vagy csoportosan (csoportosítva) fordulhatnak elő. Lehetnek kocsányosak vagy széles bázisúak (ülők). Idővel a papulák plakkokká egyesülhetnek. A szemölcsök lehetnek filiformok, exofiták, papillomatózusok, verrucousok, hiperkeratotikusak, cerebriformok, gomba alakúak vagy karfiol alakúak. A szín lehet hússzínű, rózsaszín, erythemás, barna, ibolya vagy hiperpigmentált.
Diagnózis
A diagnózist klinikailag állítják fel, általában az anamnézis és a vizsgálat alapján. A dermoszkópia és az in vivo konfokális mikroszkópia javítja a diagnosztikai pontosságot. Morfológiailag a szemölcsök ujj alakútól és tobozostól a mozaikig változhatnak. A vaszkularizáció jellemzői között megtalálhatók a glomeruláris, hajtűs és pontszerű erek. A papillomatosis a szemölcsök szerves jellemzője. Egyes szerzők az ecetsav-teszt (a szemölcsök felületének fehérítése ecetsav alkalmazásakor) használatát javasolják a péniszszemölcsök diagnosztizálásának megkönnyítésére.
Ennek a tesztnek az érzékenysége magas a hiperplasztikus péniszszemölcsök esetében, de más típusú péniszszemölcsök és szubklinikai fertőzött területek esetében az érzékenység alacsonynak tekinthető. A bőrbiopszia ritkán indokolt, de megfontolandó atípusos tünetek (pl. atipikus pigmentáció, induráció, a mögöttes struktúrákhoz való kötődés, kemény konzisztencia, fekélyesedés vagy vérzés) jelenlétében, ha a diagnózis bizonytalan, vagy olyan szemölcsök esetén, amelyek nem ellenállnak a kezelésnek. különféle kezelések. Bár egyes szerzők PCR-diagnosztikát javasolnak többek között a rosszindulatú daganatok kialakulásának kockázatát meghatározó HPV-típus meghatározására, a HPV tipizálása a rutin gyakorlatban nem javasolt.
Megkülönböztető diagnózis
A differenciáldiagnózis magában foglalja a gyöngyházfényű péniszpapulákat, Fordyce-granulátumokat, acrochordonokat, condylomas lata szifiliszben, molluscum contagiosum, granuloma annulare, lichen planus, lichen planus, seborrheás keratosis, epidermális nevus, kapilláris varicose lymphangioma, lymphogranuloma poszt-syphilis, sc. , schwannoma, bowenoid papulosis és laphámsejtes karcinóma.
Gyöngyszínű pénisz papulákTünetmentes, kicsi, sima, puha, sárgás, gyöngyházfehér vagy hússzínű, kúpos vagy kupola alakú, 1-4 mm átmérőjű papulák formájában. A léziók általában egységes méretűek és alakúak, és szimmetrikusan oszlanak el. A papulák általában egy-, két- vagy több sorban helyezkednek el, körben a makk koronája és barázdája körül. A papulák általában jobban észrevehetők a korona hátán, és kevésbé észrevehetők a frenulum felé.
Fordyce granulátum- ezek megnagyobbodott faggyúmirigyek. A pénisz makkján és szárán a Fordyce szemcsék tünetmentesen, elszigetelten vagy csoportosan, diszkrét, krémsárga, sima, 1-2 mm átmérőjű papulákként jelennek meg. Ezek a papulák jobban észrevehetők a pénisz szárán az erekció során vagy a fityma meghúzásakor. Néha sűrű, krétás vagy sajtszerű anyag préselhető ki ezekből a szemcsékből.
Acrochordonok, más néven bőrcímkék ("bőrcímkék"), puha, hússzínűtől sötétbarnáig terjedő, kocsányos vagy széles alapú, sima körvonalú bőrkinövések. Néha hiperkeratotikusak vagy szemölcsös megjelenésűek lehetnek. A legtöbb akrochordon 2 és 5 mm közötti átmérőjű, bár néha nagyobb is lehet, különösen az ágyékban. Az acrochordonok a test szinte bármely részén megjelenhetnek, de leggyakrabban a nyakon és az intertriginális területeken láthatók. Amikor megjelennek a pénisz területén, utánozhatják a pénisz szemölcsét.
Condylomas lata- Ezek a másodlagos szifiliszben a spirocheta, a Treponema pallidum által okozott bőrelváltozások. Klinikailag a condylomas lata nedves, szürkésfehér, bársonyos, lapos vagy karfiolszerű, széles papulák vagy plakkok formájában jelenik meg. Hajlamosak a nemi szervek és a perineum meleg, nedves területein fejlődni. A másodlagos szifiliszre nem viszkető, diffúz, szimmetrikus makulopapuláris kiütés jellemző a törzsön, a tenyéren és a talpon. A szisztémás megnyilvánulások közé tartozik a fejfájás, a fáradtság, a pharyngitis, a myalgia és az ízületi fájdalom. Erythemás vagy fehéres kiütések jelentkezhetnek a szájnyálkahártyán, valamint alopecia és generalizált lymphadenopathia.
Granuloma anularea dermisz és a bőr alatti szövet jóindulatú, önkorlátozó gyulladásos betegsége. A patológiát tünetmentes, kemény, barnás-lila, bőrpír vagy hússzínű papulák jellemzik, amelyek általában gyűrűben vannak elrendezve. Az állapot előrehaladtával központi involúció figyelhető meg. A papulák gyűrűje gyakran összenőve gyűrű alakú plakkot képez. A granuloma általában a distalis végtagok extensor felületén található, de kimutatható a száron és a pénisz makkján is.
A bőr lichen planusaegy krónikus gyulladásos dermatózis, amely lapos, sokszögű, lila, viszkető papulákban és plakkokban nyilvánul meg. Leggyakrabban a kiütések a kezek, a hát, a törzs, a lábak, a boka és a pénisz hajlító felületén jelennek meg. Az elváltozások körülbelül 25%-a a nemi szerveken fordul elő.
Epidermális nevusAz embrionális ektodermából származó hamartoma, amely keratinocitákra, apokrin mirigyekre, eccrine mirigyekre, szőrtüszőkre és faggyúmirigyekre differenciálódik. A klasszikus elváltozás egy magányos, tünetmentes, jól körülírható plakk, amely Blaschko vonalait követi. A betegség általában az első életévben kezdődik. Színe a hústól a sárgáig és barnáig változik. Idővel az elváltozás megvastagodhat és szemölcsössé válhat.
A kapilláris varicose lymphangioma a bőr és a bőr alatti nyirokcsomók jóindulatú saccularis kitágulása. Az állapotot béka ívásra emlékeztető hólyagcsoportok jellemzik. A szín a tartalomtól függ: a fehéres, sárgás vagy világosbarna szín a nyirokfolyadék színétől, a vöröses vagy kékes szín pedig a vérzés következtében kialakuló vörösvértestek jelenlététől a nyirokfolyadékban. A hólyagok megváltozhatnak, és szemölcsös megjelenést kaphatnak. Leggyakrabban a végtagokon, ritkábban a nemi szervek területén található.
Lymphogranuloma venereuma Chlamydia trachomatis által okozott szexuális úton terjedő betegség. A betegséget átmeneti, fájdalommentes genitális papulák és ritkábban erózió, fekély vagy pustula jellemzi, amelyet inguinális és/vagy femorális lymphadenopathia követ, amelyet buboes néven ismerünk.
Általában,syringomáktünetmentes, kicsi, puha vagy sűrű, hússzínű vagy barna papulák, amelyek átmérője 1-3 mm. Általában a periorbitális területeken és az arcokon találhatók. A syringomák azonban megjelenhetnek a péniszen és a fenéken. A péniszben található syringomák összetéveszthetők a pénisz szemölcseivel.
Schwannomas- Ezek Schwann sejtekből származó neoplazmák. A pénisz Schwannoma általában egyetlen, tünetmentes, lassan növekvő csomóként jelenik meg a pénisz tengelyének hátoldalán.
Bowenoid papulosisegy rákmegelőző fokális intraepidermális diszplázia, amely általában többszörös vörös-barna papulákként vagy plakkokként jelenik meg az anogenitális területen, különösen a péniszben. A patológia összhangban van az in situ laphámsejtes karcinómával. Az esetek 2-3%-ában invazív laphámsejtes karcinómává való progresszió következik be.
Általában,laphámsejtes karcinómaa pénisz csomó, fekély vagy bőrpír formájában nyilvánul meg. A kiütés szemölcsös, leukoplakia vagy szklerózis lehet. A legkedveltebb hely a péniszmakk, ezt követi a fityma és a pénisz szára.
Komplikációk
A péniszszemölcsök jelentős aggodalmat vagy szorongást okozhatnak a páciens és szexuális partnere számára kozmetikai megjelenésük és fertőzőképességük, megbélyegzésük, a jövőbeni termékenységgel és a rák kockázatával kapcsolatos aggodalmak, valamint más szexuális úton terjedő betegségekkel való kapcsolatuk miatt. Becslések szerint az érintett betegek 20-34%-ának van szexuális úton terjedő betegsége. A betegek gyakran tapasztalnak bűntudatot, szégyent, alacsony önbecsülést és félelmet. A péniszszemölcsökben szenvedő embereknél magasabb a szexuális zavarok, a depresszió és a szorongás aránya, mint az egészséges populációban. Ez az állapot negatív pszichoszociális hatással lehet a páciensre, és negatívan befolyásolhatja életminőségét. A nagy exofitikus elváltozások vérezhetnek, húgycső elzáródást okozhatnak, és megzavarhatják a szexuális kapcsolatot. A rosszindulatú átalakulás ritka, kivéve immunhiányos egyénekben. A péniszszemölcsökben szenvedő betegeknél fokozott az anogenitális rák, a fejrák és a nyakrák kialakulásának kockázata a magas kockázatú HPV-vel való együttes fertőzés következtében.
Előrejelzés
Ha nem adnak kezelést, a genitális szemölcsök maguktól elmúlhatnak, változatlanok maradhatnak, vagy megnövekedhet a mérete és száma. A péniszszemölcsök hozzávetőleg egyharmada kezelés nélkül visszafejlődik, és az átlagos eltűnésig eltelt idő körülbelül 9 hónap. Megfelelő kezelés mellett a szemölcsök 35-100%-a 3-16 héten belül eltűnik. Bár a szemölcsök megszűnnek, a HPV fertőzés megmaradhat, ami kiújulásához vezethet. A visszaesések aránya 25-67% között mozog a kezelést követő 6 hónapon belül. A szubklinikai fertőzésben, szexuális kapcsolat után ismétlődő fertőzésben (újrafertőződésben), illetve immunhiányos állapotok esetén a visszaesések nagyobb százalékban fordulnak elő.
Kezelés
A péniszszemölcsök aktív kezelése előnyösebb, mint a nyomon követés, mert az elváltozások gyorsabb gyógyulásához vezet, csökkenti a partner megfertőződésétől való félelmet, enyhíti az érzelmi stresszt, javítja a kozmetikai megjelenést, csökkenti a pénisz elváltozásokkal kapcsolatos társadalmi megbélyegzést, és enyhíti a tüneteket (pl. viszketés, fájdalom vagy vérzés). A 2 évnél tovább fennálló péniszszemölcsök sokkal kisebb valószínűséggel gyógyulnak maguktól, ezért először aktív kezelést kell ajánlani. A szexuális partnerek tanácsadása kötelező. A szexuális úton terjedő betegségek szűrése is javasolt.
Az aktív kezelések mechanikai, kémiai, immunmoduláló és vírusellenes kezelésekre oszthatók. Nagyon kevés a különböző kezelési módszerek részletes összehasonlítása egymással. A hatásosság a kezelési módszertől függően változik. A mai napig egyetlen kezelés sem bizonyította, hogy következetesen jobb lenne más kezeléseknél. A kezelés megválasztásának az orvos képzettségi szintjétől, a beteg preferenciáitól és a kezelés iránti toleranciájától, valamint a szemölcsök számától és a betegség súlyosságától kell függnie. Figyelembe kell venni a kezelés összehasonlító hatékonyságát, könnyű beadhatóságát, mellékhatásait, költségét és elérhetőségét is. Általánosságban elmondható, hogy az önálló kezelés kevésbé hatékony, mint az önálló kezelés.
A beteg otthoni kezelést végez (az orvos által előírt módon)
A klinikán alkalmazott kezelési módszerek
A klinikán alkalmazott módszerek közé tartozik a podofillin, folyékony nitrogénes krioterápia, biklór-ecetsav vagy triklór-ecetsav, orális cimetidin, sebészeti kimetszés, elektrokauter és szén-dioxid lézerterápia.
A podofillotoxinból származó 25%-os folyékony podophyllin a mitózis leállításával és szöveti nekrózist okoz. A gyógyszert közvetlenül a pénisz szemölcsére kell felvinni hetente egyszer 6 héten keresztül (kezelésenként legfeljebb 0, 5 ml). A podophyllint a kezelés után 1-4 órával le kell mosni, és nem szabad olyan területeken alkalmazni, ahol magas a bőr nedvességtartalma. A szemölcs eltávolításának hatékonysága eléri a 62%-ot. A podofillin használatával összefüggő toxicitásról, beleértve a halált is, a podofiloxot tekintik előnyben, amely sokkal jobb biztonsági profillal rendelkezik.
A folyékony nitrogént, a péniszszemölcsök kezelésének választott módszerét, szórófejes flakon vagy vattavégű applikátor segítségével közvetlenül a szemölcsre és körülötte 2 mm-re lehet felvinni. A folyékony nitrogén szövetkárosodást és sejthalált okoz azáltal, hogy gyorsan lefagy, jégkristályokat képezve. A szemölcsök elpusztításához szükséges minimális hőmérséklet -50°C, bár egyes szerzők úgy vélik, hogy a -20°C is hatásos.
A szemölcs eltávolításának hatékonysága eléri a 75%-ot. A mellékhatások közé tartozik a kezelés során fellépő fájdalom, bőrpír, hámlás, hólyagosodás, erózió, fekélyképződés és diszpigmentáció az alkalmazás helyén. Egy közelmúltban végzett II. fázisú párhuzamos randomizált vizsgálat 16 genitális szemölcsben szenvedő iráni férfin azt mutatta, hogy a 75% dimetil-étert és 25% propánt tartalmazó Wartner-készítményt alkalmazó krioterápia is hatásos volt. További kutatásokra van szükség ennek a következtetésnek a megerősítéséhez vagy megcáfolásához. Azt kell mondani, hogy a Wartner készítményt alkalmazó krioterápia kevésbé hatékony, mint a folyékony nitrogént alkalmazó krioterápia.
A biklór-ecetsav és a triklór-ecetsav használható a pénisz kisméretű szemölcseinek kezelésére, mert korlátozott a bőrön való áthatolásuk. Ezen savak mindegyike úgy működik, hogy koagulálja a fehérjét, amit sejtpusztulás követ, és ennek következtében eltávolítja a pénisz szemölcsét. Az alkalmazás helyén égő érzés léphet fel. A biklór-ecetsav vagy triklór-ecetsav alkalmazása utáni visszaesések ugyanolyan gyakran előfordulnak, mint más módszereknél. A gyógyszerek hetente legfeljebb háromszor használhatók. A szemölcs eltávolítás hatékonysága 64 és 88% között mozog.
Az elektrokoaguláció, a lézerterápia, a széndioxid lézer vagy a sebészi kimetszés a szemölcs mechanikai roncsolásával történik, és olyan esetekben alkalmazható, amikor egy meglehetősen nagy szemölcs vagy egy konzervatív kezelési módszerekkel nehezen eltávolítható szemölcscsoport van. A mechanikus kezelési módszerek a legmagasabb százalékos hatékonysággal rendelkeznek, de használatuknál nagyobb a bőrön lévő hegesedés kockázata. Az eljárás előtt 20 perccel a nem elzáródott elváltozásokon alkalmazott helyi érzéstelenítés vagy az elzáródott elváltozásokra egy órával az eljárás előtt alkalmazott helyi érzéstelenítők keveréke olyan intézkedésnek tekintendő, amely csökkenti az eljárás során jelentkező kényelmetlenséget és fájdalmat. Általános érzéstelenítés alkalmazható a nagy elváltozások műtéti eltávolítására.
Alternatív kezelések
Azok a betegek, akik nem reagálnak az első vonalbeli kezelésekre, reagálhatnak más kezelésekre vagy kezelések kombinációjára. A második vonalbeli terápia magában foglalja a helyi, intraléziós vagy intravénás cidofovirt, helyi 5-fluorouracilt és helyi ingenol-mebutátot.
A cidofovirral végzett vírusellenes terápia megfontolható a kezelésre nem reagáló szemölcsökben szenvedő, immunhiányos betegeknél. A cidofovir egy aciklikus nukleozid-foszfonát, amely kompetitív módon gátolja a vírus DNS-polimerázt, ezáltal megakadályozza a vírus replikációját.
A helyi (intralézión belüli) cidofovir mellékhatásai közé tartozik az irritáció, az erózió, a gyulladás utáni pigmentváltozások és a felületes hegesedés az alkalmazás helyén. Az intravénás cidofovir fő mellékhatása a nefrotoxicitás, amely sóoldattal és probeneciddel megelőzhető.
Megelőzés
A genitális szemölcsök bizonyos mértékig megelőzhetők a szexuális tevékenység késleltetésével és a szexuális partnerek számának korlátozásával. A latex óvszer következetes és helyes használat esetén csökkenti a HPV átvitelét. Az anogenitális szemölcsökben szenvedő szexuális partnereket kezelni kell.
A HPV-oltások a szexuális tevékenység előtt hatékonyak a fertőzés elsődleges megelőzésében. Ennek az az oka, hogy a vakcinák nem nyújtanak védelmet a HPV vakcina által okozott betegségek ellen, amelyeket az egyén korábbi szexuális tevékenység során szerzett. A Betegségellenőrzési és Megelőzési Központok Immunizációs Gyakorlatokkal Foglalkozó Tanácsadó Bizottsága, az Amerikai Gyermekgyógyászati Akadémia, az Amerikai Szülészeti és Nőgyógyászok Kollégiuma, az Amerikai Családorvosi Akadémia és a Nemzetközi Humán Papillomavírus Társaság rutinszerű oltását javasolja a betegséggel küzdő lányok és fiúk számára. a HPV vakcina.
A védőoltás céléletkora 11-12 év a lányok és fiúk esetében. A vakcina már 9 éves kortól beadható. A HPV vakcinából három adagot kell beadni a 0. hónapban, az 1–2. hónapban (általában 2) és a 6. hónapban. A felzárkóztató oltás 21 év alatti férfiak és 26 év alatti nők számára javasolt, ha nem kaptak védőoltást a céléletkorban. A védőoltás 26 év alatti meleg vagy immunkompetens férfiaknak is javasolt, ha korábban nem kaptak védőoltást. Az oltás csökkenti a HPV-fertőzés, majd a péniszszemölcs és a péniszrák kialakulásának valószínűségét. Mind a férfiak, mind a nők oltása előnyösebb a pénisz genitális szemölcseinek kockázatának csökkentésében, mint a kizárólag férfiak oltása, mivel a férfiak szexuális partnerüktől szerezhetik meg a HPV-fertőzést. Az anogenitális szemölcsök előfordulása jelentősen csökkent 2008-ról 2014-re a HPV-oltás bevezetésének köszönhetően.
Következtetés
A péniszszemölcs a HPV által okozott szexuális úton terjedő betegség. Ez a patológia negatív pszichoszociális hatással lehet a betegre, és negatívan befolyásolhatja életminőségét. Bár a péniszszemölcsök körülbelül egyharmada kezelés nélkül megszűnik, az aktív kezelést részesítik előnyben a szemölcsök feloldódásának felgyorsítása, a fertőzéstől való félelem csökkentése, az érzelmi szorongás csökkentése, a kozmetikai megjelenés javítása, a pénisz elváltozásokkal kapcsolatos társadalmi megbélyegzés csökkentése és a tünetek enyhítése érdekében.
Az aktív kezelési módszerek lehetnek mechanikai, kémiai, immunmoduláló és vírusellenesek, és gyakran kombinálhatók is. Eddig egyetlen kezelés sem bizonyult jobbnak a többinél. A kezelési módszer megválasztása függ az orvos e módszerben való jártassági szintjétől, a beteg preferenciáitól és a kezelés tolerálhatóságától, valamint a szemölcsök számától és a betegség súlyosságától. Figyelembe kell venni a kezelés összehasonlító hatékonyságát, könnyű használhatóságát, mellékhatásait, költségét és elérhetőségét is. A szexuális aktus előtti HPV-oltások hatékonyak a fertőzés elsődleges megelőzésében. A védőoltás céléletkora 11-12 év a lányok és a fiúk esetében egyaránt.























